5類移行後の全国旅行支援等国内旅行についてワクチン接種証明や陰性証明書が必要になるのか?
感染症法では、感染症について感染力や感染した場合の重篤性などを総合的に考慮し1~5類等に分類し、感染拡大を防止するために行政が講ずることができる対策が定められています。
新型コロナウイルス感染症の位置づけは、これまで、「新型インフルエンザ等感染症(いわゆる2類相当)」とされていましたが、2023(令和5)年5月8日から「5類感染症」に正式になりました。
法律に基づき行政が様々な要請・関与をしていく仕組みから、個人の選択を尊重し、国民の自主的な取組をベースとした対応に変わります。
具体的な変更点は以下です。
・ 政府として一律に日常における基本的感染対策を義務付けることはない。
・ 感染症法に基づく、新型コロナ陽性者及び濃厚接触者の外出自粛は求められなくなる(法的制限がなくなる)。
・ 限られた医療機関でのみ受診可能であったのが、幅広い医療機関において受診可能になる。
・ 医療費等について、健康保険が適用され1〜3割は自己負担することが基本となるが、一定期間は公費支援を継続する。
国内旅行のみに関して要約すると、基本的には自由にどこでも旅行をすることができ、ワクチン接種証明書や抗原検査・PCR検査での陰性証明書も不要となります。
全国旅行支援(ワクチン接種証明と陰性証明書)について
2023年5月14日現在、今まで実施されてきた旅行支援を撤廃するという発表はありません。
一方で、旅行等の活動に際してワクチンの接種歴や陰性の検査結果を確認することが推奨されていたことを踏まえて、観光庁では、全国旅行支援においてもワクチン接種歴又は陰性の検査結果を利用条件としてきましたが、基本的対処方針廃止を受け、2023年5月8日より、この利用条件(ワクチン・検査)を不要とすることが発表されました。(引き続き本人確認は必要です。)
今の所、各証明書等が不要で支援が受けられる、という状況ですが、新型コロナウイルス感染症が5類に移行されたことからも、支援は長く継続するとは限らないでしょう。
利用を検討される際は、ご自身で最新の情報を入手されることを推奨します。

国内旅行における注意点
上述した通り、基本的には自由に国内旅行をすることができるようになりますが、以下の点には引き続き注意する必要があります。
・ 各地方自治体の感染状況による規制
5類に移行していても、各地方自治体によっては感染状況に応じて観光地の制限や休業などが行われる場合があります。旅行前には、目的地の自治体のウェブサイトや観光案内などを確認し、最新情報を入手することが重要です。
・ 感染予防対策
感染症拡大防止のために、各種施設でのマスク着用や手洗い、消毒などの感染予防対策を徹底することが大切です。地方自治体だけでなく、施設ごとにも感染予防対策を利用者に要求される場合もあるので、利用予定のある娯楽施設などは、事前に調査しておいた方が良いでしょう。
以上の点に注意すれば、今後は感染症拡大防止に努めつつ、安心して国内旅行を楽しむことができます。体調不良の場合は自己判断で旅行を中止し、医療機関を受診するようにしましょう。

2023年5月8日より新型コロナウィルスが日本国内での新型コロナウイルスの感染症法上の位置付けが「2類相当」から「5類」へ変更になります。
(新型コロナウイルスの感染症法上の位置付けの2類相当から5類への変更にあたって)
大型連休も近づき、海外旅行に行かれる際には入国、出国の条件が気になる方も多いかと思います。5類見直しの前後で入出国の条件について当コラムでまとめていきます。
海外旅行の出国時の対応・条件
出国時に必要な対応(2023年5月7日まで)
日本からの出国に必要な対応は、渡航先の国の制度によって異なります。
2023年4月7日午前6時時点で外務省が把握している、日本からの渡航者・日本人に対して入国制限措置や行動制限措置等を要求している国・地域は107カ国に及びます。
陰性証明書だけでなく、渡航先によってはワクチンの接種証明が必要となる場合があります。ワクチン接種証明書には「紙の証明書」と「デジタル証明書」の2種類があり、国によって求める証明書の種類が異なるケースがありますので、可能であればどちらも取得しておく事が良いでしょう。
また、3回の接種を終えていないと、ワクチン接種完了者とみなされない国もありますので、この点も注意が必要です。
出国時に必要な対応(2023年5月8日以降)
日本では2023年5月8日から新型コロナウイルス感染症の感染症法上の位置付けが「5類」に変わりますが、日本国内の法制度の内容のため、海外からみると制度変更による入国基準の変更はありません。
しかしながら、日々各国・各地域で水際対策が変更されており、それぞれの国によって必要な対応も変化し続けています。渡航前に必ず最新情報を入手するようにしましょう。

入国時に必要な対応・条件
入国時に必要な対応(2023年5月7日まで)
新型コロナウイルス感染症の5類移行とは無関係に、コロナ禍で強化されていた日本の水際対策は、2022年10月11日以降大幅に緩和され、これまで必要だった入国時の新型コロナウイルス検査は実施せず、入国後の自宅又は宿泊施設での待機や待機期間中のフォローアップ(体調管理の報告義務等)も求めないことになっております。
2023年4月11日現在、滞在国に関わらず、日本に入国されるすべての方は、下記の対応が必要です。
・Visit Japan Web(厚生労働省HPからアクセス可能)より、検疫手続きの事前登録
・「出国前 72 時間以内に受けた検査の陰性証明書」又は「ワクチンの接種証明書(3回)」のいずれかの提出
中国(香港・マカオを除く)から入国される場合については、さらにサンプル検査の実施が必要です。サンプル検査実施にあたり、空港での検体採取を行います(直行便で入国される方が対象)。
詳細は、厚生労働省HPからアクセス可能な「検査対象便に搭乗された方の新型コロナウイルス感染症の検査の実施について」をご確認ください。
注意事項としまして、中国(香港・マカオを除く)出発時において搭乗前に有効なワクチン接種証明書又は出国前検査証明書を所持していない場合には、航空機への搭乗を拒否されますので、予めの準備を忘れないようにしてください。
入国時に必要な対応(2023年5月8日以降)
外務省HP(今後の水際対策について(2023年4月3日発令))によると、新型コロナウイルス感染症を5類へと移行することに伴い、これまで継続してきた新型コロナウイルス感染症に係る水際措置(臨時的な措置を含む)を終了することになります。これにより、PCR検査やワクチン接種も不要となり、Visit Japan Webも撤廃となる予定です。
新たな感染症の流入を平時においても監視するための「感染症ゲノムサーベイランス(仮称)」を2023年5月8日に開始することになります。詳細は今後発表される厚生労働省HPを参照ください。

誰もが感染したくない新型コロナウイルス。旅行や試験など大事なイベントを控えている方、高齢者や妊婦など重症化リスクの高い方などは、とくに感染したくないでしょう。感染予防のために、マスクや手洗いなどに加えてワクチン接種が有効ですが、その効果は時間とともに減少することが知られています。今回は、基本的な感染予防対策を紹介し、自身の免疫状態を知るための抗体検査についても解説します。
新型コロナウイルスの基本的な感染予防対策
新型コロナウイルス感染症は、主に3つの経路で感染すると考えられています。咳やくしゃみ、会話などで飛び散る細かな水滴(飛沫 ひまつ)が口、鼻、目などの粘膜に触れて感染する「飛沫感染」、空中に浮遊した飛沫を吸い込んで感染する「エアロゾル感染」、飛沫を触った手が粘膜に触れて感染する「接触感染」です。 これら3つの感染経路を防ぐために、以下の厚生労働省が定める基本的な感染予防対策が重要です。3密(密接・密集・密閉)を避け、マスクの着用を含む咳エチケット、手洗いを中心に取り組みましょう。
<厚生労働省が定める基本的な感染対策>

感染予防対策の詳細は、以下よりご確認ください。
厚生労働省ホームページ
なお、マスクの着用については、2023年3月13日から屋内外問わず原則不要となりました。着用は個人の判断となりますが、感染から自身を守る対策としては効果的です。また、無症状で感染していた場合に、周囲へ感染を広げないためにも重要です。感染拡大時や混雑した場所に行くときは、マスク着用を心がけると良いでしょう。
ワクチンも感染予防に有効だが、その効果は時間ともに減少する
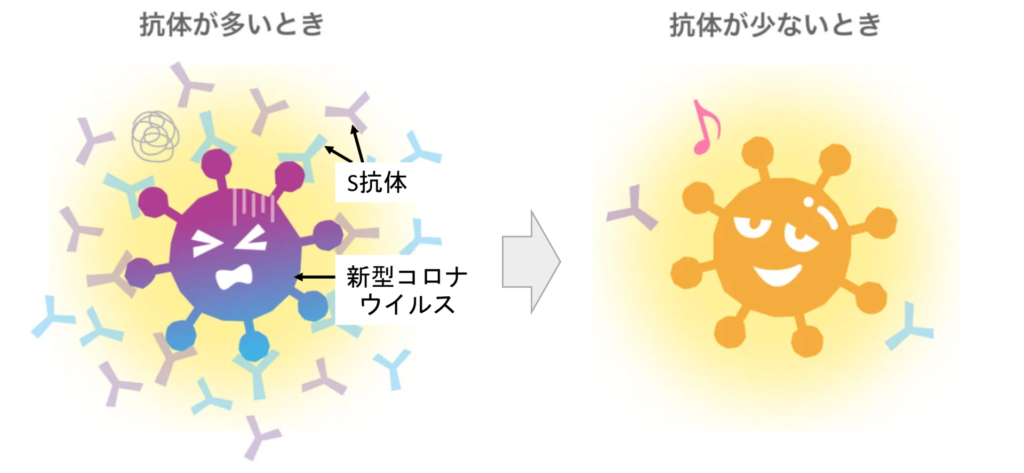
新型コロナウイルスのワクチン接種も、有効な感染予防対策の1つです。身体の中で新型コロナウイルスに対する抗体を作り出し、感染を予防します。しかし、抗体は時間の経過とともに減少することが知られており、感染予防効果は徐々に低下してしまいます。
国内の主な新型コロナウイルスのワクチン接種で得られる抗体は、スパイクタンパクに対する中和抗体で、「S抗体」と言われています。スパイクタンパクとは新型コロナウイルスの表面に存在し、感染の成立に重要な役割を果たすものです。また、S抗体は新型コロナウイルスへの感染によっても産生されるもので、新型コロナウイルスに対する免疫を得られているかの指標としても用いられています。
自身のS抗体の量を調べたうえで感染対策をしよう
新型コロナウイルスのワクチン接種、あるいは新型コロナウイルスの感染により得られるS抗体の量は、抗体検査で確認できます。株式会社リプロセルが提供する「コロナ抗体量免疫検査」は、体内に存在するS抗体を数値で確認できます。定期的に測定することで、抗体量の経時的な変化を確認でき、自身の免疫状態の把握に役立ちます。そして、抗体量が下がってきたとわかったタイミングで、ワクチンを追加接種するなど、感染予防対策の目安にできます。
また、抗体量は個人差が大きいことが知られています。よって、目安値を参考にするのではなく、自身の抗体量をモニタリングすることが大切です。
なお、抗体量が十分にあったからといって、必ずしも新型コロナウイルスに必ず感染しないわけではありません。抗体量にかかわらず、冒頭でご紹介した基本的な感染予防対策を行い、感染を防ぐようにしましょう。
自分が抗体を持っているかどうか、言い換えるとウイルスに対する抵抗力を調べることは、新型コロナウイルス感染対策を考える際に有効な手段です。抗体の有無に加え、抗体量も検査できるのが抗体検査ですが、いつ受けるのが適切なのでしょうか?
抗体量は常に一定というわけではなく、状況によって変動することが分かっています。また、ワクチン接種や感染の状況が同じでも、個人差があります。今回は、抗体検査を受ける適切なタイミングを知るために、抗体が作られるメカニズムや個人差についてみていきましょう。

抗体の量は時間の経過とともに変化する
抗体は体内に侵入した異物を除去するタンパク質です。異物が体内に侵入すると、その異物に対応する抗体が作られます。異物に存在する目印(抗原と言います)に結合して、体内から取り除く働きを持っています。抗体は異物ごとに特別なものが作られ、新型コロナウイルスには新型コロナウイルス専用の抗体が作られているのです。
この新型コロナウイルスを例に考えると、感染した場合、体内で「抗体産生細胞」が、ウイルスと戦うために抗体を作ります。また、感染しなくてもワクチンを接種することによっても抗体が作られます。
しかし、感染でもワクチン接種でも、一時的に抗体量は増加するものの時間の経過とともに再び減少していきます。せっかく一度抗体が作られたにもかかわらず、すぐに抗体量が減少してしまうのはなんだかもったいない気がしますよね。でも人の免疫はよくできており、一度抗体が作られたという「記憶」は無駄にはなりません。
体内には、免疫を記憶する細胞(メモリーB細胞、メモリーT細胞)という細胞が存在しており、抗体を産生したという情報を記憶しています。これらの細胞の働きによって、一度新型コロナウイルスに出会ったら、二度目以降は、素早くたくさんの抗体産生細胞を作り直すことが可能です。このため、初めて感染した時に比べて、短時間で新型コロナウイルス抗体量が上昇します。ワクチン接種時も同様に、二度目以降は素早く抗体が作られます。
このように、抗体量は常に一定というわけではなく、感染直後、またはワクチン接種直後に一時的に上がり、時間の経過とともに減少して、再度ウイルスに出会うと素早く上昇するというような変動がみられるのです。
抗体の量には個人差がある
ここまでは、抗体量の時間による変化を見てきましたが、続いて、実際に社内で行った抗体検査によって得られた以下のデータをもとに、個人差について見ていきましょう。

まずは、AさんとBさんを比較してみましょう。年齢、性別がともに近く、また2人とも罹患歴があり、同日にワクチン接種2回を行った点も共通しています。2人は同日に抗体検査を行いましたが、抗体量はAさんが73,000、Bさんが19,230と3倍以上違っていました。
次に、CさんとDさんでは、Cさんがワクチン接種2回、Dさんがワクチン接種3回を行っており、最後のワクチン接種日から抗体検査日までの経過日数は同程度となっていました。抗体量ではワクチン接種回数の少ないCさんのほうが約2.4倍高くなっています。
最後に、ワクチンを接種していない、EさんとFさんをみてみましょう。2人とも新型コロナウイルスに感染したことがあり、感染後5か月以上経過したのちに検査を行ったところ、抗体量はワクチン接種済みのA~Dさん4名に対してかなり少ないことが分かりました。
ここで取り上げた検査結果は、ごく一部の人の結果であり、すべての人に当てはまるものではありませんが、ワクチン接種の有無などの状況によって抗体量には違いが生じ、時間によっても変化します。また、年齢、性別、罹患歴、ワクチン接種回数などの状況が同じでも個人差が表れることが分かりました。
そのため、定期的に抗体検査を受けて、ご自身の感染対策を考えるための参考にされることをお勧めします。
新型コロナウイルスの流行によって、検査という言葉に触れる機会が増えたかと思います。PCR検査、抗原検査、抗体検査などの種類がありますが、それぞれに特徴があり分かることも異なります。今回は抗体検査とはどのような検査なのか、特に混同されやすい抗原検査との違いを中心に解説していきます。

抗原検査と抗体検査の違い
抗原も抗体も、体内に侵入した異物を除去する「免疫」に関わる用語です。「抗体」は異物に存在する目印に結合して、体内から取り除く働きを持っています。異物の種類ごとにそれぞれ異なる抗体が作られ、一度異物と出会うとその目印を記憶した抗体が体内に備えられます。そして、この抗体を産生させる分子を「抗原」と呼びます。
つまり、抗原検査は異物が存在するかどうかを調べる検査、抗体検査とは異物に結合する抗体があるかどうかを調べる検査ということです。
新型コロナウイルスに関連する検査を例に挙げると、抗原検査では体内に異物であるコロナウイルスが存在するかどうか、言い換えると、現在、新型コロナウイルスに感染しているかどうかが分かります。これに対して、抗体検査では新型コロナウイルス抗体を持っているかが分かります。新型コロナウイルスがあれば、過去に感染していたことが分かります。また、ワクチンによっても抗体は作られますので、ワクチン接種によってできた抗体も検出することができます。
次に抗原検査、抗体検査の原理について解説していきます。コロナウイルス専用の抗体は、抗原である新型コロナウイルスのみに結合し、そのほかの異物、例えばインフルエンザウイルスには基本的には結合できません。抗体にみられる、決まった異物としか結合しない特徴は抗体の「特異性」と言われています。
抗原検査の仕組み
あらかじめ新型コロナウイルス専用の抗体を用意しておいて、調べたい検体を混ぜた時、検体の中に、抗原である新型コロナウイルスが存在していたら、抗体が結合します。反対にウイルスが存在していなければ抗体は結合できません。そこで、抗体が結合したかどうかを確認できるように工夫したものが新型コロナウイルスの抗原検査です。
抗原検査では、イムノクロマト法という方法が広く用いられています。イムノクロマト法では細工を施した2種類の抗体が使用されます。
まず一つ目は目印として色をつけた抗体。この色がついた抗体がくっつくことによって、検体中の新型コロナウイルスに目印がつけられます。
もう一つの抗体は検体の通り道に固定された新型コロナウイルス抗体です。もし新型コロナウイルスが含まれていなければ検体は素通りしていきますが、新型コロナウイルスが含まれていれば、抗体にキャッチされて固定されます。固定された新型コロナウイルスには目印として色がついているため、キャッチされていることが目視で分かり、陽性だと判定できるという仕組みです。
イムノクロマト法の特徴として挙げられるのが、簡単に短時間で結果を判定できることです。検体をのせて15分ほど待ち、色の有無で結果が分かるため、非常に手軽にできる検査です。
抗体検査の仕組み
抗体検査は大きく2つに分類することができます。一つ目は抗体を持っているかいないかのみを調べる検査(定性検査)、もう一方は抗体の量を測定する検査(定量検査)です。
このうち、定性検査では一般的に抗原検査と同様にイムノクロマト法が用いられています。抗体検査の場合、検出したいのは「抗体」ですから、コロナウイルス抗体と結合する抗体が使用されます。少し分かりにくいですが、コロナウイルス抗体を異物だと認識する抗体をあらかじめ用意しておいて、コロナウイルス抗体の有無を調べるという方法です。
抗体量を測定する定量検査では、ELISA法や類似のECLIA法という方法などが用いられています。これらの検査には専用の試薬や機械が必要となるため、検査所で結果の判定を行うのが一般的です。そのため、基本的には病院か、または郵送検査を利用することになります。イムノクロマト法ほど簡単ではない代わりに精度が高く、微量なサンプルの測定や、細かい数値まで調べることができます。
ELISA法も、基本的にはイムノクロマト法と似た仕組みになっており、2種類の細工を施した抗体、つまり、目印付き抗体と固定するための抗体を用います。異なるのは「目印付き抗体」のほうです。ELISA法では化学反応を促進する「酵素」を目印に用います。酵素を目印に使うことで感度が高く、細かい数値まで測定できる検査となっています。
まとめ
最後に、抗体検査の仕組みや特徴をまとめます。 今、新型コロナウイルスに感染しているかどうかを調べる抗原検査とは異なり、抗体検査は新型コロナウイルスと戦う抗体を持っているかどうかを調べる検査です。抗体検査には大きく分けて2種類、抗体の有無を調べる定性検査と抗体量を調べられる定量検査があります。ご自身の新型コロナウイルス抗体の有無やその量を調べたいときには抗体検査を受けてみてください。
獲得免疫の仕組み
免疫は、身体の健康を維持するために必要不可欠で大切なシステムです。具体的には、免疫によってウイルスや細菌などの病原体から身体を守ったり、がん細胞や不要な細胞を排除したり、傷ついた組織を治したりしています。免疫は、仕組みによって自然免疫と獲得免疫の2つに分けられます。
自然免疫は生まれつき身体に備わっている仕組みで、身体に侵入した異物に対してすぐに反応します。
一方、獲得免疫は、それぞれの異物に対する攻撃方法を記憶する後天的な仕組みで、同じ病原体が再び身体に侵入したときに、記憶している情報をもとに効果的に病原体を攻撃します。一度かかった病気にかかりにくくなったり、ワクチンで病気の発症や重症化を予防できるのは獲得免疫が正常に働いている証拠です。獲得免疫は適応免疫と呼ばれることもあります。
免疫で働く細胞の役割
自然免疫で働く細胞は、好酸球や好中球、好塩基球、マクロファージ、ナチュラルキラー細胞、樹状細胞などです。例えば、自然免疫では、細菌やウイルスなどの病原体を認識すると、マクロファージや好中球などの細胞がすぐに駆け付けて病原体を攻撃し、排除します。
獲得免疫で働く細胞には、T細胞やB細胞があります。
T細胞は、役割によってヘルパーT細胞、キラーT細胞、制御性T細胞に分けられます。ヘルパーT細胞には、異物が身体にとって危険か判断し、攻撃の方法を練る司令塔のような役割があります。キラーT細胞は、ヘルパーT細胞の指示を受け、病原体に感染した細胞を攻撃し、破壊します。制御性T細胞は、それぞれの細胞の暴走を抑え、免疫が正常に働くように調整します。
B細胞は、ヘルパーT細胞の指示を受けて形質細胞へと成熟し、異物を攻撃するための抗体を放出します。
新型コロナウイルスワクチンの副反応と抗体量
新型コロナウイルスに対するワクチンを接種すると、新型コロナウイルスに対抗するための抗体が身体の中で産生されます。ワクチン接種によって、十分な量の抗体が身体の中に準備されていれば、高い予防効果があると考えられています。

一方で、新型コロナウイルスに対するワクチン接種後に抗体反応が大きい人ほど、副反応が強く出る傾向があるという報告があります。抗体反応とは、B細胞が産生した抗体が病原体を認識して、毒性を弱める反応です。
アメリカの研究チームが行った研究*1によると、成人928名を対象として、ファイザー社またはモデルナ社のワクチン接種後の抗体量と副反応の関連について調べたところ、ワクチン接種後に発熱や悪寒、筋肉痛などの副反応が出た人の方が、注射部分に痛みや発疹があっただけの人や副反応が全くなかった人に比べて抗体反応が大きい傾向があったそうです。
また、日本国内の335名を対象に、ワクチン2回接種後の抗体量と副反応の関連を調べた研究*2によると、接種後に発熱を認めた人は発熱がなかった人に比べて抗体量が高い傾向があることがわかっています。なかでも、38度以上の発熱を認めた人は37度未満であった人に比べて、平均約1.8倍の抗体量であったことが明らかになっています。
抗体量だけでなく、抗体産生に関わるヘルパーT細胞やキラーT細胞と副反応の関連について調べた国内の研究*3によると、ワクチン接種後にヘルパーT細胞の反応が遅い人では、キラーT細胞の活性化や抗体量だけでなく、副反応の頻度も低いことがわかっています。
つまり、今まで報告されているいくつかの研究結果を見ると、新型コロナウイルスのワクチンで副反応が出やすい人の特徴は、ワクチン接種後に抗体産生に関わる細胞の反応が早く、抗体量も多い人と言えます。
引用文献
*1:JAMA Netw Open. 2022;5(10):e2237908. doi:10.1001/jamanetworkopen.2022.37908
*2:Vaccine Volume 40, Issue 13, 18 March 2022, Pages 2062-2067 doi:10.1016/j.vaccine.2022.02.025
*3:Nat Aging 3, 82–92 (2023). doi:10.1038/s43587-022-00343-4
ワクチンってなに?
私たちの身体は、細菌やウイルスなどの病原体に感染すると、原因となる病原体に対する抵抗力がつきます。抵抗力のことを免疫ということもあります。免疫ができると、同じ病原体に感染しにくくなったり、感染しても症状が軽くて済むようになります。このような身体の仕組みを利用して、病原体そのものか病原体を構成する成分などをもとに作られているワクチンをうつと、その病原体に対する免疫ができます。
ひとことでワクチンといっても、さまざまな種類があります。例えば、生ワクチン、不活化ワクチン、組換えタンパクワクチン、mRNAワクチンなどです。新型コロナウイルスのワクチンは、mRNAワクチンです。
ワクチンをうつと細菌やウイルスにかかってしまうのではないかと心配する方がいますが、生ワクチン以外であれば細菌やウイルスそのものに感染することはありません。生ワクチンであっても、病原性を弱めたものからできているので病気の症状が強く出ることはないと考えられています。
新型コロナウイルスのワクチンの効果は?
新型コロナウイルスに対する予防法の1つとしてワクチンが注目を集め、今では世界各国で接種されています。気になるのがワクチンの効果ですが、臨床試験の結果を見ると、ファイザー社とモデルナ社のものでは新型コロナウイルスに感染するリスクが約95%減り、アストラゼネカ社のものでは約76%減ったと報告されています。
千葉大学病院コロナワクチンセンターで行われた研究によると、ファイザー社のワクチンを2回接種した1774名のうち、1773名においてコロナウイルスに対する抗体価が上昇しており、ワクチンの効果が明らかになりました。コロナウイルスに対する抗体価の上昇は、コロナウイルスに対する免疫がついたということを意味します。
抗体価に影響を与える要因としては、新型コロナウイルスの感染歴、1回目と2回目のワクチン接種間隔、抗アレルギー薬の内服、免疫抑制薬や副腎皮質ステロイドの服用、飲酒頻度が挙げられました。新型コロナウイルスの感染歴がある人や抗アレルギー薬を内服している人は抗体価が高くなりました。また、1回目と2回目のワクチン接種の間隔が長い(22~25日)ほど、短い(18~20日)人に比べて抗体価が高くなることがわかりました。免疫抑制薬や副腎皮質ステロイドを内服している人や飲酒の機会が多い人は、抗体価が低くなることも明らかになりました。
新型コロナウイルスのワクチンの追加接種の効果は?
日本人を対象とした研究でも、新型コロナウイルスのワクチンの効果があることがわかりましたが、ワクチンの効果がどれくらい続くのか気になる方も多いのではないでしょうか。
千葉大学の報告によると、新型コロナワクチンの2回目接種後に上昇していた抗体価は、8か月経過すると3分の1に減少していることがわかっています。つまり、ワクチンの効果は時間経過とともに低下してしまいます。ただし、3回目の追加接種を行うと、2回目の接種後の抗体価に比べて10倍以上上昇していました。つまり、追加接種を行えば、ワクチンの効果の維持を期待できます。
私たちの身体は、一度感染した細菌やウイルスに再び感染すると、免役が記憶しているので1回目よりも早く対応できます。3回目接種後の抗体価が2回目接種後よりも高くなったのは、このような身体の仕組みによる上乗せ効果であると考えられています。
抗体は獲得免疫で働くタンパク質で、リンパ球の一種であるB細胞によって産生・分泌されます。ウイルスのような病原体などにくっつくことで、その働きを抑えたり、マクロファージなどの自然免疫系細胞が病原体を食べるのを促したりすることで、生体防御において欠かせない役割を担っています。
B細胞はウイルスなどの侵入を察知して抗体を分泌しますが、体内に抗体があればウイルスがいるのかというと、そうとも限りません。体内に抗体があることは、何を意味するのでしょうか。
今回は抗体の作られ方や種類、機能について、少し専門的な内容に踏み込んでご説明したいと思います。
B細胞の成長と抗体の作られ方
B細胞は骨髄(骨の中)で生まれ、1つのB細胞は1種類の抗体しか作れません。骨髄では1つ1つのB細胞がランダムに遺伝子を組み換えられることで、さまざまな抗体を作るB細胞が作られます。それらの中には、自分の体の細胞やタンパク質(自己抗原)にくっつく抗体を作ってしまうものもあり、そういったB細胞は骨髄内で排除されます。
骨髄で選び抜かれたB細胞たちは、仕事未経験の新人B細胞(ナイーブB細胞)として血中に放出されますが、このままではまだ闘えません。病原体などの敵の特徴を知り、新人B細胞からベテランB細胞(エフェクターB細胞)に成長しなければ、抗体の量産・分泌ができないのです。
B細胞などのリンパ球が、敵の情報を得る基地を二次リンパ器官※と言い、小腸や脾臓、全身に分布するリンパ節が該当します。
二次リンパ器官では情報獲得だけでなく、抗体が特定の病原体にくっつく能力を強化する作業も行われます。敵の特徴に合う抗体を作れる新人B細胞は、二次リンパ器官でさらに増殖し、骨髄内と同じように遺伝子を組み換えられます。遺伝子組み換えによって抗体の接着力が上がった新人B細胞はやがてベテランB細胞となり、抗体の量産・分泌ができるようになります。接着力が上がらなかった新人B細胞は死んでしまうか、再び遺伝子を組み換えて抗体を作り直します。そうして時間の経過とともに、抗体の接着力も強くなっていきます。
※成熟したリンパ球(B細胞やT細胞)が免疫を獲得する場である二次リンパ器官に対し、リンパ球の成熟を司る骨髄のような組織を一次リンパ器官と言います。
抗体の種類
同じウイルスなどの異物にくっつく抗体でも、役割や活躍場所の違いによって以下5つの種類に分類されます。
〈IgM〉
ヒトが持つ抗体のうち約10%を占め、5つの抗体が環状に繋がった形をしています。獲得免疫応答の初期に産生・分泌された後、IgGの増加とともに減っていきます。抗体1つあたりの接着力は弱めですが、5つ合体することでそれを補っています。腕1本だと力が足りないから、腕の数を増やした、というイメージです。
〈IgG〉
ヒトが持つ抗体のうち約70~75%を占め、血中に最も多く含まれています。抗体1つあたりの接着力はIgMより強く、獲得免疫応答の中盤から産生・分泌されます。血中だけでなく、臓器や組織にも入り込むことができます。獲得免疫系には、一度感染した病原体を長期間記憶し、再感染時により早く抗体を分泌する能力がありますが、そういった長期的な免疫もIgGが担っています。
〈IgA〉
ヒトが持つ抗体のうち約10~15%を占め、多くは2つの抗体が繋がった形をしています。胃腸内や口の中、涙腺、気管、乳腺などの粘膜に多く存在しています。胃腸などは外の物が入ってくるところなので、ここから病原体などが侵入しないように守っています。
〈IgE〉
ヒトが持つ抗体の0.001%にも満たない量しか作られず、寄生虫に対する攻撃に使われます。寄生虫感染が少ないところでは、アレルギーの発症に関与しています。
〈IgD〉
ヒトが持つ抗体の1%以下を占め、B細胞の抗体作りを促進すると考えられていますが、詳しいことはよく分かっていません。 感染症の抗体検査では、主にIgGやIgMの量が見られます。
抗体の有無から分かること
抗体は、病原体などが侵入したときに作られますが、抗体があるからといって必ず病原体が存在するわけではありません。
獲得免疫が働くと抗体が徐々に増えていき、やがて病原体は駆除されます。その後抗体はゆっくり減っていくため、体内から病原体がいなくなっても抗体はしばらく残ります。この状態で体を調べた場合、抗体は検出されますが、病原体は検出されません。
抗体の有無から分かることは、「その病原体に感染したことがあるかどうか」そして、「その病原体に感染してから大体どのくらい経っているか」の2つです。
抗体は感染時に作られるため、抗体の有無から感染歴が分かります。また、獲得免疫反応の最初に現れるIgMと、中盤から現れるIgGがそれぞれどのくらいあるかを調べれば、その病原体に感染してどのくらい経っているかがおおよそ分かります。しかし、これには個人差があるため、あくまでも「おおよそ」の時期しか分からず、特定はできないことに注意が必要です。
新型コロナウイルスにおいては、日本人の場合、IgMよりIgGの方が先に増加する傾向にあることが報告されており、上記の判定方法が適応されない場合もあるようです。
まとめ
抗体は感染時に作られ、病原体などの異物の働きを抑制するタンパク質ですが、病原体が駆除されてから減っていくため、体内に病源体がいなくても抗体が検出される場合があります。 病原体への感染歴や感染からの大まかな経過時間が、抗体の有無から読み取ることができます。
新型コロナウイルス感染症対策の一環として、これまで屋内では原則マスクを着用するよう推奨されてきました。しかし、2023年3月13日からは、マスク着用は個人の判断で行うようにと、ガイドラインが緩和されます。
どんな場面で、マスクを外してもよいのか厚生労働省のガイドラインをもとに確認してみましょう。

マスクを外しても良い場面
今後は、屋内・屋外問わず、マスクの着脱は個人の判断に委ねられます。
息苦しいマスクを外せることに解放感を覚える人がいる一方で、2022年6月に児童5,000人余りに対して見識者が行った意識調査では、2~3割のこどもがマスクを外すことに抵抗を覚えていることが分かる結果になっていました。
現在でもこどもに限らず、大人のなかにも抵抗感がある方は少なからずいると思われます。 本人の意思に反して、周囲からマスクの着脱を強いることがないようにすることが肝要です。
マスクの着用が推奨される場面
一方で、これまで通り、マスク着用が推奨されているのは、以下のような場所です。
■医療機関への受診時
病院やクリニックなど、医療機関を受診する際は、周囲の方に感染を広げないようマスクを着用しましょう。
■医療機関や高齢者施設などを訪問するとき
重症化リスクの高い、高齢者や基礎疾患を持つ方に感染を広げないよう、これらの施設を訪問する際はマスクを着用しましょう。
■通勤ラッシュ時などで、混雑した電車・バス
都市部の通勤ラッシュ時は、特に他人との距離が保てず、ごく近距離になることが多くなります。そのため、周囲に感染を広げないためだけでなく、特に高齢者や基礎疾患を有する方、妊婦の方などはご自身を感染から守るためにもマスク着用が効果的です。
ざっくりまとめると、
・屋外・屋内問わず原則マスクは外してOK
・室内で混雑した場所や、感染リスクの高い方が多くいる場面では、マスク着用が推奨
といった感じでしょうか。
個人個人が、周囲の人に思いやりをもった行動をできるといいですね。
マスク着用が推奨されないからといって、新型コロナウイルスがなくなったわけではありません。引き続き、手洗いうがいなどの感染防止対策は継続したいところです。
マスクを外しても大丈夫?
このように、屋外だけでなく、マスクを外すタイミングが増えると、どうしても気になるのが新型コロナウイルスに対する身体の防御能です。
一般的に、特定の感染症にかからないためには、その病原体に対する抗体を持っている必要があります。また、体質や体調にもよりますが、たくさんの抗体があると、病原体がスムーズに排出され、感染が成立しないとされています。
株式会社リプロセルでは、新型コロナウイルスに対する抗体量を数値化する「コロナ抗体量免疫検査」を販売中です。
この検査では、病院に行かず、自宅で簡単に新型コロナウイルス抗体量の具体的な数値を確認することができます。つまり、今のあなたの新型コロナウイルスに対する防御能の目安がチェックできます!
・ワクチンを打ってから時間が経って、高い抗体量が維持できているか不安
・感染からしばらく経って、どのくらい抗体が残っているか気になる
・ワクチンの副反応が少なかったので、実際の抗体量が知りたい
そんな方にお勧めの検査サービスとなっております。 ご自身の新型コロナウイルス抗体量が知りたい方はこちらをご覧ください。
抗体とは、病原体が体内に侵入したときに一部の免疫細胞(B細胞)が作るタンパク質です。ウイルスや菌などの病原体や、毒素といった異物(抗原)にくっつくことで、それらの働きを抑え、体の中で悪さをしないようにします。
ここでは免疫やワクチンのしくみをはじめとして、抗体量の変化についてご説明したいと思います。
自然免疫と獲得免疫の関わり
免疫は、自然免疫と獲得免疫の2種類に分けられます。
自然免疫は、私たちの体に生まれつき備わっている免疫です。病原体などの異物が体内に侵入すると速やかに働き、幅広い病原体に対応することができます。
自然免疫を担うマクロファージや樹状細胞などの免疫細胞は、病原体を食べて分解することで駆除します。しかしこれらは効率が悪く、攻撃相手も定められないため、自然免疫だけでは病原体を駆除しきることができません。
そこで登場するのが獲得免疫です。獲得免疫は、生後さまざまな病原体の感染を通じて身に付く免疫で、特定の病原体を強く攻撃します。
獲得免疫を担うのはリンパ球と呼ばれる免疫細胞で、リンパ球にはT細胞とB細胞の2種類があります。T細胞は、病原体に感染した細胞の破壊や免疫細胞の活性化を行い、B細胞は1つの病原体に対する抗体をたくさん作って分泌します。
獲得免疫は1つの病原体だけを集中攻撃できることに加え、抗体を使えば、弓矢のように攻撃範囲を広げることができます。そのため獲得免疫は、自然免疫よりも効率良く病原体を駆除することができます。
ただし獲得免疫には、感染から発動までに時間がかかるという欠点があります。
獲得免疫で病原体を狙い撃ちするには、リンパ球がその病原体の特徴を把握し、攻撃の準備をしなくてはならないからです。
リンパ球は敵(抗原)に出会う前と後で性質が変わり、出会う前はまだ仕事ができない新人(ナイーブ細胞)ですが、出会った後は仕事ができるベテラン(エフェクター細胞)に成長します。
獲得免疫が働くまでの間、自然免疫系細胞は病原体の足止めをしながら、食べた病原体の情報を新人T細胞に教えます。これによって、新人T細胞は活性化されてベテランT細胞になり、病原体に感染した細胞の特徴が分かるようになったり、他の免疫細胞の活性化ができるようになります。
B細胞は、自分でも病原体の情報を獲得し、T細胞に教えます。1つのB細胞は1種類の抗体しか作れないため、体の中には膨大な種類の新人B細胞が存在し、各種一定数用意されています。それらの新人B細胞のうち、侵入した病原体によくくっつく抗体を作れるものだけが活性化・増殖してベテランB細胞となり、抗体を量産します。
このように、2つのリンパ球は病原体の情報を得てから、その病原体専用の免疫システムを1から構築する、という作業を感染後に行うため、獲得免疫の発動に時間を要してしまうのです。
自然免疫と獲得免疫は互いに欠かせない存在であり、この2つの免疫の共闘によって、私たちの体は守られています。
免疫記憶とワクチン
獲得免疫は発動が遅いという話をしましたが、同じ病源体でも初感染時と二度目以降では、獲得免疫が発動する早さが違います。獲得免疫を担うリンパ球には、一度出会った病原体を記憶する能力があるためです。
この獲得免疫の免疫記憶を利用した予防医療がワクチン接種です。
ワクチンは弱毒化・無毒化した病原体で作られています。感染前にワクチンを投与して、リンパ球に病源体の情報を教えておけば、その病原体専用の獲得免疫システムをあらかじめ作らせることができます。その状態で感染しても、獲得免疫が素早く反応し、重症化を防ぐことができるのです。
新型コロナウイルスワクチンの場合、新型コロナウイルスのタンパク質や遺伝物質(DNAやRNA)などがワクチンとして使われています。これらのワクチンを投与すると獲得免疫が働き、リンパ球は新型コロナウイルスにくっつく抗体の作り方や、新型コロナウイルスに感染した細胞の識別・破壊方法を学習します。これによって、新型コロナウイルスに対する獲得免疫のシステムが感染前に作られ、感染後の重症化を防げるしくみになっています。
免疫記憶と抗体量の変化
リンパ球が初めて病原体と出会ったとき(初感染時やワクチン接種1回目)の免疫反応を一次免疫、再度同じ病原体に出会ったときの免疫反応を二次免疫と言います。
一次免疫で病原体の情報を得て活性化したベテランB細胞は、抗体を産生・分泌します。このとき、時間をかけて血中の抗体量が増えていきます。
その後、病原体を駆除しきったエフェクターB細胞は、一部を記憶細胞(メモリー細胞)として残すとほとんどが死んでしまうため、抗体量も減っていきます。そして再度同じ病源体が体内に侵入したとき、つまり二次免疫ではすぐに記憶細胞が増殖し、速やかに抗体を産生・分泌するため、抗体量も再び増加します。その後また身体の回復が進むと、数週間かけて抗体量も減っていきます。
一次免疫より二次免疫の方が抗体の増加スピードが速く、作られる抗体量も多いため、感染歴やワクチン接種歴の有無によって免疫力の個人差も大きくなってきます。これはコロナウイルスにおいても、同じ傾向が見られます。
まとめ
抗体は病原体などの異物の侵入に際し、リンパ球の1種であるB細胞によって作られます。免疫反応の進行状況や異物の駆除具合でB細胞の量が変化し、それに伴って抗体の量も増減します。リンパ球には一度感染した病原体の情報を記憶する能力があるため、感染歴やワクチン接種歴の有無で抗体の量や増加スピードが変わり、免疫力にも個人差が出てきます。
![【変異株対応のPCR検査キット】唾液ですぐわかる痛くない新型コロナウイルス検査[郵送]| リプロセル](https://pcr-reprocell.com/wp-content/themes/corona-reprocell/img/common/logo.png)